I miomi uterini (noti anche come fibromi o leiomiomi) costituiti da muscolatura liscia e da una variabile quantità di tessuto connettivo, sono i tumori solidi benigni più comuni del tratto genitale femminile, interessando il 20–25 % delle donne in età riproduttiva.
I miomi uterini (noti anche come fibromi o leiomiomi) costituiti da muscolatura liscia e da una variabile quantità di tessuto connettivo, sono i tumori solidi benigni più comuni del tratto genitale femminile, interessando il 20–25 % delle donne in età riproduttiva.
Il mioma cresce inizialmente all’interno del miometrio e tende poi, dislocando le fibre miometriali circostanti, a muoversi verso aree di minor resistenza: la cavità addominale o la cavità uterina.
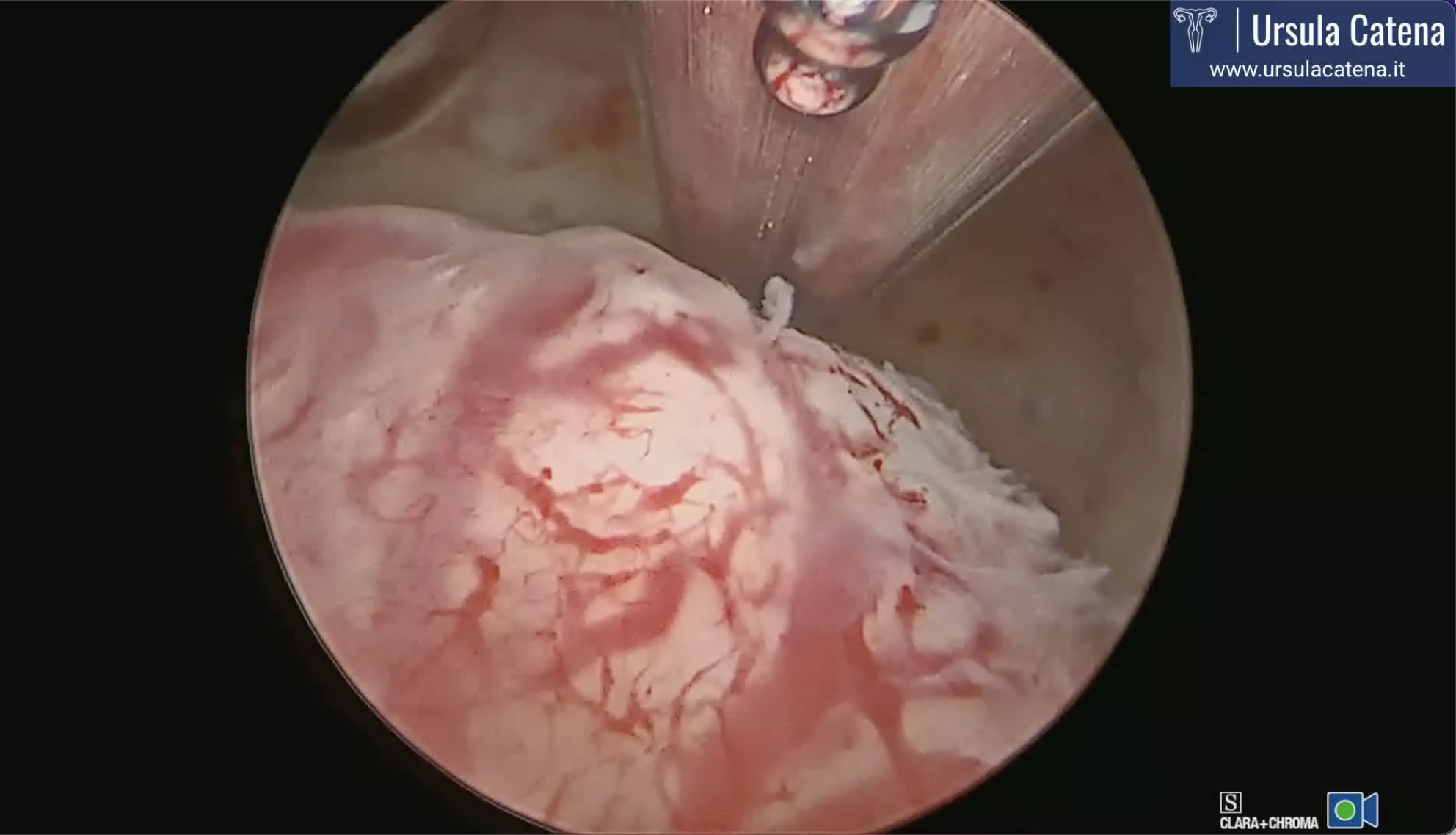
I miomi possono essere classificati, quindi, in base alla loro localizzazione, in: sottomucosi (10%), quando sporgono nella cavità uterina, sollevando la mucosa endometriale, talora provocandone l’atrofia e la necrosi. Possono essere sessili, se possiedono una larga base di impianto, o peduncolati se sono congiunti alla parete uterina tramite un peduncolo; intramurali (70%) si sviluppano nello spessore del miometrio; sottosierosi (20%), quando si sviluppano appena sotto la sierosa peritoneale; anche questi miomi possono essere di tipo sessile o peduncolato.
La sintomatologia dipende generalmente dalle dimensioni, dalla sede, dalla posizione e dal numero dei miomi. Circa il 20% di queste lesioni rimangono silenti e sono diagnosticate in occasione di una visita o di un’ecografia pelvica di controllo. La localizzazione dei miomi uterini sembra essere uno dei principali fattori responsabili della frequenza e della gravità della sintomatologia riferita dalle pazienti. Infatti, i miomi sottomucosi sono più frequentemente sintomatici, causando principalmente menorragia, dismenorrea ed infertilità.
Il sintomo più caratteristico dei miomi sottomucosi è la menorragia (30–40%). L’abbondante perdita ematica porta frequentemente ad anemia sideropenica severa ed invalidante, condizionando notevolmente le abitudini di vita delle pazienti e richiedendo spesso la terapia medica.
Nonostante i dati epidemiologici indichino che la maggior parte delle donne affette da miomi sono fertili, numerose evidenze suggeriscono che i miomi possano interferire con la fertilità; soprattutto quelli sottomucosi sembrano esercitare la gran parte degli effetti negativi sull’outcome riproduttivo.
I miomi inoltre sono stati associati a fallimento dell’impianto o all’interruzione prematura della gravidanza a causa di disturbi vascolari focali dell’endometrio, di infiammazione endometriale, di secrezione di sostanze vasoattive o di un aumento locale degli androgeni.
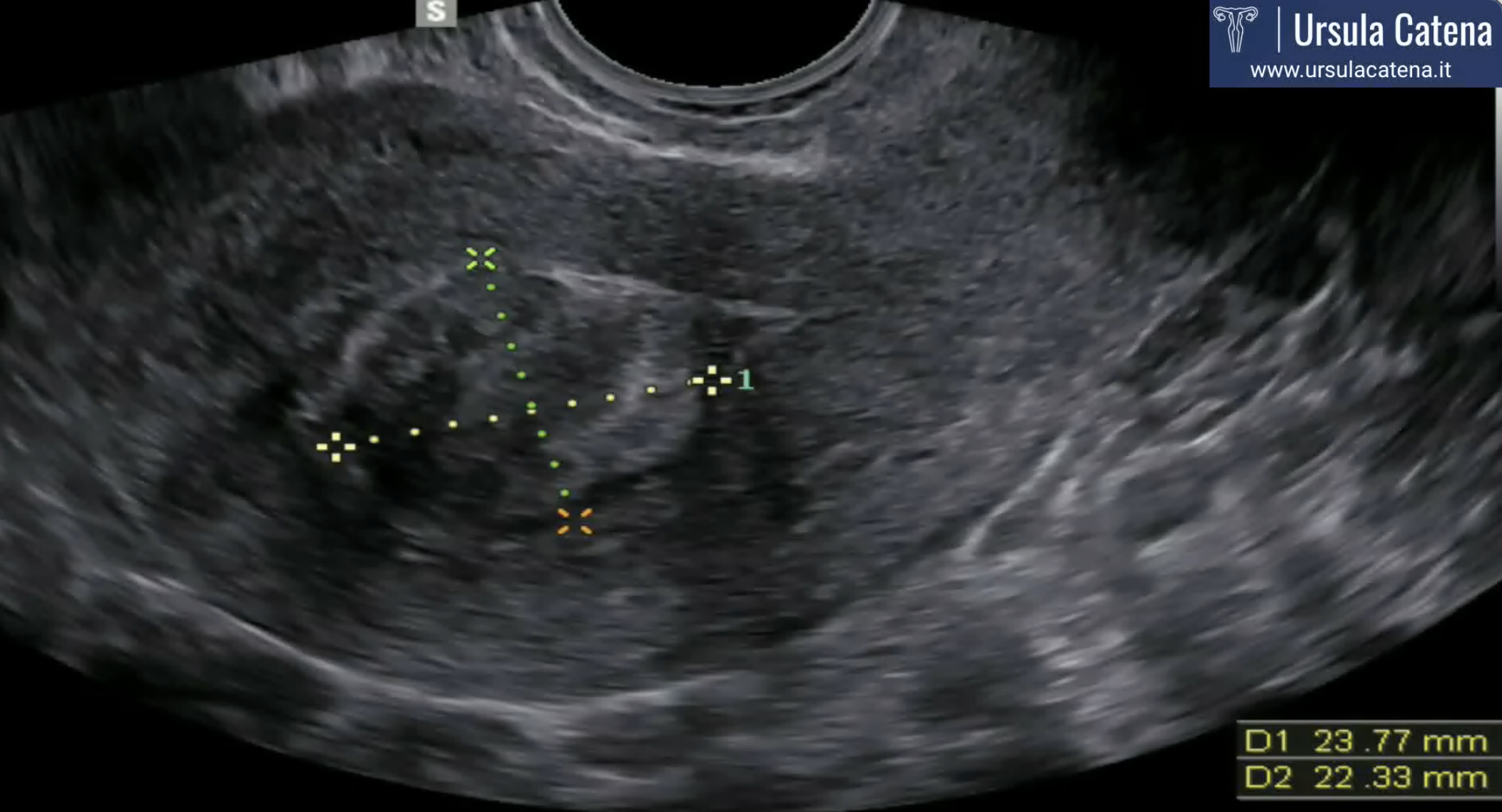
La diagnosi di mioma uterino avviene solitamente tramite ecografia pelvica transvaginale che evidenzia una neoformazione rotondeggiante a margini ben definiti con un’ecogenicità che può variare ampiamente in rapporto alla quantità di fibrocellule muscolari e di tessuto connettivo che lo compongono. L’ecografia bidimensionale e le più recenti tecniche di ecografia tridimensionale permettono lo studio dei rapporti tra il mioma e la cavità uterina circostante in modo tale da poter valutare in maniera corretta il successivo approccio chirurgico da utilizzare (isteroscopico, laparoscopico, laparotomico).
Nei casi di utero con volume notevolmente aumentato, con miomi multipli, o in tutti i casi in cui la ecografia pelvica transvaginale è tecnicamente difficile (es. pazienti obese), la risonanza magnetica può fornire informazioni preziose.
L’isteroscopia ambulatoriale è un esame fondamentale nella valutazione preoperatoria dei miomi uterini: infatti, oltre ad accertare la presenza di un eventuale mioma sottomucoso, permette di studiare la cavità uterina ed i suoi rapporti con la formazione miomatosa, in modo tale da personalizzare il trattamento. I parametri da valutare sono: localizzazione, dimensione, consistenza, profondità di invasione miometriale, vascolarizzazione, caratteristiche dell’endometrio circostante, presenza di eventuali patologie associate.
Nel 2011 Munro et al. hanno proposto il sistema di classificazione FIGO (PALM_COEIN) per le cause di sanguinamento uterino anomalo in donne non gravide in età riproduttiva. In questo sistema di classificazione viene proposto un sistema di sottoclassificazione dei miomi basato sulla classificazione dei miomi sottomucosi secondo Wamsteker et al. (proposto nel 1993) a cui si aggiunge una caratterizzazione per i miomi intramurali e sottosierosi. Secondo questa nuova classificazione, le lesioni completamente intracavitarie sono definite G0; le lesioni G1 hanno una componente che è intracavitaria per più del 50% ed una componente intramurale <50%; le lesioni G2 hanno una componente intramurale maggiore del 50%. Le lesioni G3 sono totalmente extracavitarie ma a contatto con l'endometrio. Le lesioni G4 sono leiomiomi intramurali interamente all'interno del miometrio, senza estensione alla superficie endometriale o alla sierosa. I leiomiomi sottosierosi (G5-7) rappresentano l'immagine speculare dei leiomiomi sottomucosi: il tipo 5 è almeno il 50% intramurale, il tipo 6 è meno del 50% intramurale e il tipo 7 è attaccato alla sierosa da un peduncolo (mioma peduncolato). Un'ulteriore categoria (G8) è riservata ai leiomiomi che non riguardano affatto il miometrio e includono lesioni cervicali, quelle che si sviluppano nei legamenti rotondi o larghi e altri cosiddetti "parassiti".
La miomectomia isteroscopica rappresenta la migliore opzione terapeutica per il trattamento dei miomi sottomucosi (G0, G1, G2 e a volte G3). Spesso è necessario eseguire una terapia medica di preparazione prima dell’intervento chirurgico che consiste nell’utilizzo di progesterone o analoghi del GnrH a seconda delle dimensioni della patologia da trattare. La terapia medica preoperatoria è importante perché rende l’endometrio sottile rendendo più semplice la rimozione isteroscopica del mioma; riduce inoltre il sanguinamento uterino permettendo alla paziente di correggere l’anemia da cui di solito è affetta e di affrontare l’intervento con livelli di emoglobina più alti; può inoltre aiutare a ridurre il sanguinamento intraoperatorio e a volte permette la riduzione nel diametro della formazione miomatosa prima dell’intervento.
La miomectomia isteroscopica si esegue di solito mediante tecnica slicing, che consiste in passaggi ripetuti e progressivi dell’ansa da taglio, secondo la seguente modalità: l’ansa da taglio viene portata dietro la neoformazione, viene poi attivata la corrente di taglio durante il movimento di ritorno dell’ansa in posizione di riposo, in modo tale da ottenere delle “fette” di tessuto. La resezione di solito inizia in corrispondenza del margine libero del mioma, procedendo poi in maniera uniforme verso la sua base d’impianto. Nel corso della resezione del mioma i frammenti man mano sezionati e accumulati in cavità, tenderanno ad interferire con una corretta visione. Bisognerà quindi procedere alla loro rimozione, che andrà ripetuta più volte nel corso dell’intervento. Tale tecnica può essere effettuata con Resettore da 26 Fr (circa 1 cm) di diametro previa dilatazione del canale cervicale, oppure con Miniresettore da 15 Fr (circa 5 mm) di diametro se la formazione miomatosa non supera i 2-2.5 cm di diametro; in questo caso la dilatazione meccanica del canale cervicale può essere evitata. Entrambi questi strumenti si basano sull’utilizzo dell’energia bipolare, un sistema di elettrochirurgia avanzato che permette l’utilizzo di soluzione fisiologica come mezzo di distensione uterina e che evita il passaggio di corrente attraverso il corpo della paziente. Infatti, il circuito elettrico, nel caso di utilizzo di energia bipolare, si chiude sull’ansa stessa dello strumento, senza necessità di applicazione di una placca di scarico sul corpo della paziente. Per entrambi gli strumenti, sono a nostra disposizione anche anse fredde, anse più robuste che permettono la mobilizzazione e la più facile asportazione della porzione intramurale del mioma.
Altra tecnica innovativa per la rimozione dei miomi uterini è la morcellazione intrauterina che prevede l’utilizzo di uno strumento meccanico, senza energia, che “trita e aspira” il mioma.
In caso di miomi di piccole dimensioni, la miomectomia può essere anche effettuata ambulatorialmente con l’ausilio di elettrodi bipolari 5 Fr.
Sono inoltre previste tecniche combinate per migliorare l’outcome chirurgico e personalizzare l’intervento sulla paziente.
A seconda del numero, delle dimensioni e della profondità di invasione miometriale, la paziente deve sempre essere informata della possibilità che la formazione miomatosa non sia rimossa in un unico tempo chirurgico, ma che potrebbe essere necessario un secondo tempo chirurgico che a volte può coincidere con l’isteroscopia di controllo ambulatoriale che si effettua dopo circa 30-40 giorni dalla procedura primaria durante la quale possono essere rimossi piccoli residui della patologia. In circa il 20% delle procedure va programmato un secondo tempo chirurgico in sedazione.
L’abilità del chirurgo e la sua esperienza, così come le tecniche utilizzate svolgono sicuramente un ruolo importante per il successo della procedura stessa.
Guarda le nostre foto